Publicado em 8 de abril de 2021
Mais três mortes anunciadas pela Secretaria Municipal de
Saúde na noite de ontem (07/04/21) deixaram a população do município de Teófilo
Otôni-MG mais triste. O total de óbitos provocados pelo Coronavírus subiu para
242 (1,72% da população). Outras três mortes se encontram em investigação, com
vistas à determinação da causa.
As mortes foram de um homem de 57 anos de idade e de duas
mulheres, de 65 e 94 anos, que se encontravam internados, respectivamente, no
Hospital Bom Samaritano, Hospital Philadélfia e UPA 24 Horas.
As informações da Secretaria, no entanto, deixam dúvidas,
pois a estatística que vem sendo fornecida todos os dias oferece números sempre
desencontrados. Ontem, a pasta informou 8.935 casos confirmados, sendo 8.425
recuperados, 1.094 ativos e 242 casos de morte. Estes três últimos números,
somados, dão um total de 9.761 casos confirmados, numa diferença de 826 a
maior. Onde está esta diferença?
Seriam 20.624 casos descartados.
Infelizmente, os números da Secretaria Municipal de Saúde são
os únicos que restam à Imprensa.
A pasta informa que todos os 38 (95%) leitos de UTI da
cidade estão ocupados com 26 pacientes de Teófilo Otôni e 12 de outros
municípios.
Sobre os 98 leitos de Enfermaria, a Secretaria diz que 70
(71,42%) se encontram ocupados com 51 pacientes de Teófilo Otôni e 19 de outras
localidades.
Resta saber se tais números também não estarão corrompidos.
VACINAÇÃO
Segundo a Secretaria Municipal de Saúde, Teófilo Otôni já
conta com 20.046 pessoas vacinadas com a 1ª dose, que representam 14,22% da
população. Um índice bom, diante da realidade do país.
Com a 2ª dose, já teriam sido vacinadas 6.072 pessoas (4,30%
da população). (Fonte: Secretaria de Saúde de Teófilo Otôni – Foto: Reprodução)
ITENS RELACIONADOS:ATIVOS, CASOS CONFIRMADOS, CASOS
DESCARTADOS, CORONAVÍRUS, DESTAQUE, INTERNADOS, INVESTIGAÇÃO, MORTES, NOTÍCIAS
DE TEÓFILO OTÔNI, RECUPERADOS, SECRETARIA MUNICIPAL DE SAÚDE
https://diariodomucuri.com.br/242-mortes-por-coronavirus-em-t-otoni/
Em meio ao colapso do sistema de saúde, um dos principais motivos para não se aumentar os leitos de UTIs é a falta de gente especializada. Brasil tem 7,2 mil médicos intensivistas; 40 mil seriam necessários. Para salvar vidas, recém-formados tentam preencher os gargalos.
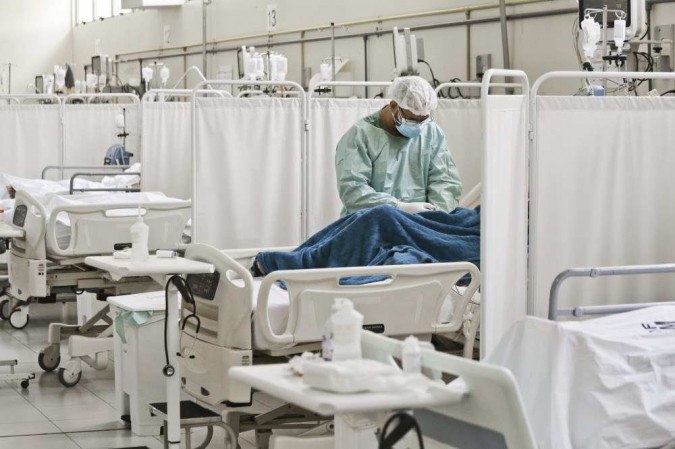
Com média diária de 66.176 infecções pelo novo coronavírus nos últimos sete dias, o Brasil vê as poucas vagas que surgem nas unidades de terapia intensiva (UTIs) serem ocupadas rapidamente por parte dos milhares de pacientes que aguardam nas filas de espera. A abertura de leitos resolve o problema até certo ponto. Preparar cama, respirador, equipamentos e medicamentos sem ter disponível uma equipe que lide com os recursos é o mesmo que ter todos os materiais para construir uma ponte, mas nenhum trabalhador para executar o serviço. Segundo a Associação de Medicina Intensiva Brasileira (Amib), para atender a demanda atual, o país precisaria ter entre cinco e seis vezes mais médicos intensivistas do que a quantidade atual.
A carência de médicos com a especialização já ocorria antes mesmo da pandemia da covid-19, mas ficou escancarada no cenário de guerra. A Amib calcula que o país necessitaria de mais 32.800 intensivistas para serem somados aos 7,2 mil que atendem pacientes em estado grave de saúde em todo o país. Na missão de salvar vidas, os médicos, juntamente com os demais profissionais da área que se dedicam à ala mais sensível dos hospitais, também estão à beira do colapso físico, mental e humano.
O ministro da Saúde, Marcelo Queiroga, admitiu, ontem, que houve falha ao não prever a preparação de recursos humanos, o que começará, segundo ele, ainda que de forma tardia, a priorizar. "Vamos procurar ampliar a oferta de bolsas para formar intensivistas no Brasil. É algo que deveria ter sido pensado lá atrás. Não foi. Mas não adianta ficar olhando para o passado. Vamos olhar para frente. Parar de fazer calor e fazer luz. Precisamos de luz para iluminar o caminho que nós temos para seguir em frente e apoiar a nossa população".
“À medida que mais e mais leitos são necessários, mais profissionais são demandados. Porém, como a oferta desse tipo de profissional é limitada, há, sim, uma escassez relativa”, admite o coordenador do Pronto-Atendimento e da Cardiologia do Hospital Sírio-Libanês em Brasília, Carlos Rassi, que atende pacientes com o vírus em leitos de enfermaria e unidade de terapia intensiva.
Em alguns hospitais com falta de leitos, salas de cirurgias se transformaram em UTIs para ajudar com a alta demanda. A Amib afirmou, por meio de nota, que esta pode ser uma opção “exepcional”, mas não é uma solução universal para a falta de leitos próprios para emergência. “A escassez de recursos humanos, de insumos farmacológicos e de material de apoio transcende à simplicidade da utilização dos centros cirúrgicos como terapia intensiva”, diz a nota, que ressalta, mais uma vez, a preocupação com a quantidade de mão de obra especializada e necessária para tratar esses pacientes.
Rassi afirma que, além da falta de recursos humanos, o cansaço dos profissionais, que atuam desde o ano passado sob pressão, pode interferir na qualidade do trabalho (leia acima). Diante do gargalo, a inclusão de médicos recém-formados no quadro de funcionários das UTIs se faz necessária, ainda que não seja o ideal. “Ter profissionais capacitados, motivados, descansados e experientes faz toda a diferença”, aponta o especialista.
Diante da realidade adversa, a médica recém-formada Amanda Costa, 23 anos, deixou os plantões na pediatria, em que assistia a vida começar, para travar uma batalha contra a covid-19 no intuito de fazer a vida continuar. Ela chega a trabalhar 90 horas semanais dentro de uma UTI, em uma rotina bastante diferente daquilo que planejava fazer nos primeiros meses após receber o diploma, em novembro. "Apesar de ser minha área de interesse mesmo antes de me formar, em tempos normais, o esperado é fazer uma residência. A demanda é outra, o recrutamento é intempestivo e a verdade é que se aprende enquanto trabalha", relata.
Com o diploma em mãos, Amanda tratou de se engajar na linha de frente, mas viu tudo mudar muito rápido. "Eu tinha começado na enfermaria. Mas a enfermaria virou UTI porque tudo virou intensivo. Então, são formadas equipes bem menos experientes. No meu caso, trabalho com intensivistas e tenho a quem recorrer para fazer um serviço bem amparado. Mas, por mais que a falta de preparo possa interferir na qualidade do atendimento, todo o reforço é pouco em meio a equipes exaustas que, a cada plantão, assistem mais 10, 20, 30 leitos que foram abertos".
Mesmo com tantos pacientes para cuidar, a rotina exaustiva é, ao mesmo tempo, solitária. "Nunca uma UTI foi tomada por 100% dos pacientes intubados. Minha mãe foi para a Bahia, até porque eu posso ser uma ameaça de infecção para ela. Nos resta os colegas de trabalho, com quem vivemos esse desafio, a dualidade de intubar mais do que extubar, mas sabendo que estamos nos empenhando ao máximo para salvar vidas e acumulando uma carga de experiência de forma muito rápida. Não há plantões calmos nesta pandemia".
Saúde de quem cuida

Nove em cada 10 médicos que atuam na linha de frente de combate à covid-19 relatam sintomas negativos pessoais desenvolvidos ao longo deste um ano de enfrentamento ao vírus. Em uma pesquisa da Associação Médica Brasileira (AMB), feita com 3.882 mil médicos de todo o Brasil, apenas 7,9% dos entrevistados não relataram adversidades psicológicas afetando a atuação. Para 64% dos profissionais, a ansiedade entrou para a rotina, assim como o estresse (para 62%), seguido pela sensação de sobrecarga (58%), exaustão física e emocional (54,1%), mudança brusca de humor (34,4%) e dificuldade de concentração (27%). A pesquisa realizada em janeiro de 2021, quando o sistema de saúde não funcionava no limite da capacidade, já indicava que, para 32,5% dos médicos, faltava equipes para atender a demanda. À época, oito em cada 10 entrevistados já percebiam as UTIs mais lotadas do que habitualmente, sendo que 17,7% apontaram que isso era fator comprometedor da qualidade da assistência.
Um dia a dia marcado por escolhas difíceis
Com sistema de saúde no limite tomado pelo novo coronavírus, os médicos muitas vezes precisam escolher quem vai para o leito na unidade de terapia intensiva (UTI) e quem permanece sem assistência adequada. Por isso, estados brasileiros mais atingidos pela doença começaram a colocar em prática protocolos para definir critérios e auxiliar profissionais da saúde a fazerem a difícil escolha entre um paciente e outro.
É o caso de Santa Catarina, que estabeleceu o protocolo de alocação de recursos em esgotamento durante a pandemia da covid-19 para definir critérios de quem ocupa ou não uma vaga na terapia intensiva. O objetivo, segundo a Secretaria de Estado da Saúde (SES/SC), é “tornar transparente e impessoal os critérios de eleição de pacientes para ocupação de leitos”.
Ainda em abril do ano passado, quando a crise de saúde mundial começava a desafiar a resposta brasileira, a Associação de Medicina Intensiva Brasileira (Amib) elaborou o protocolo de alocação de recursos em esgotamento durante a pandemia por covid-19 com o objetivo de retirar das mãos dos profissionais da linha de frente “a responsabilidade de tomar decisões emocionalmente exaustivas”. A prioridade são os pacientes com melhores chances de se beneficiar com uma UTI e com maiores expectativas de sobrevida.
“Neste cenário há uma tendência em se priorizar os recursos para quem tem mais chances de sobreviver. Se isto não for feito, corre-se o risco de não se salvar ninguém”, confirma o médico intensivista do Hospital Sírio-Libanês em Brasília, Carlos Rassi. Segundo ele, protocolos como esse existem e são comuns nas catástrofes e pandemias.
O intensivista Rodrigo José Oliveira, que atende em dois hospitais na cidade de Curvelo, Minas Gerais, explica que a adoção desse tipo de protocolo é mais frequente na rede pública de saúde, tendo em vista que, muitas vezes, não há um número necessário de vagas de UTIs, até mesmo para outras patologias. “Na prática, isso não é novidade aqui no Brasil. Mas, em uma situação de catástrofe como a que estamos vivendo, é uma necessidade”, avalia.
A precariedade mais acentuada na rede pública reflete uma maior mortalidade de pacientes atendidos em UTI para covid-19 pelo Sistema Único de Saúde (SUS), na comparação com o sistema privado. De acordo com levantamento da Amib, mais da metade dos que precisaram do recurso intensivo durante a pandemia morrem: 52,9%. Já nos hospitais privados, o índice cai para 29,7%.
Para o coordenador da plataforma UTIs Brasileiras, da Amib, Ederlon Rezende, o fato de a rede pública estar recebendo pacientes já mais agravados explica parte desta diferença. “Nos hospitais públicos, isso representa cerca de 65% das pessoas atendidas, enquanto que nas UTIs privadas é de 40%”. Outros possíveis fatores são a dificuldade maior em conseguir um leito do SUS e a melhor infraestrutura privada.
Impotência
Lidar com a alta demanda é cenário de ambas as frentes, o que tem tornado a necessidade de tomar decisões sobre qual paciente recebe um leito recém-desocupado cada vez mais frequente. “Infelizmente, eu já passei por essa situação de ter que escolher entre pacientes. Já vivenciei essa angústia de saber que estarei cedendo uma vaga para um paciente e que não poderia atender outro que também precisava desse leito”, relata Oliveira. Apesar de contar com protocolos específicos que norteiam a decisão, a tarefa de definir entre um paciente e outro afeta diretamente o profissional de saúde.
“Isso, para nós, médicos, se torna uma situação bem complicada, até porque nos colocamos do lado dos familiares. Todo mundo entende que seu familiar precisa de suporte e que nós seremos aquela última esperança para o paciente. Independentemente de ter protocolos ou não, isso nos gera uma sensação de impotência, que venho observando de forma bem intensa durante a pandemia de covid-19”, desabafa. (BL e MEC)

Nenhum comentário:
Postar um comentário